Scanner des poumons, recherche de Covid-19 dans le sang ou au fond du nez, il existe trois méthodes de dépistage qui présentent chacune des intérêts. La question de l’organisation et de la fiabilité de ces tests sera essentielle pour envisager le déconfinement. Ici Causeur, à vous l’hopital!
Nous avons parlé jusqu’à présent de la clinique du Covid-19, c’est-à-dire de la forme extérieure que prend la maladie (« clinique » : du grec kline, lit, qui concerne l’observation du malade couché dans son lit). Il nous faut maintenant passer au diagnostic de certitude, et notamment à l’apport de la biologie. Ce qu’on résume souvent en parlant de « tests biologiques ».
Abécédaire d’épidémiologie pour débutants
Pour comprendre ce sujet très technique, nous commencerons par préciser quelques notions cardinales en matière d’épidémiologie, issues de la statistique et du calcul des probabilités : sensibilité, spécificité, prévalence, incidence, valeur prédictive positive et négative.
La sensibilité est la probabilité pour un test d’être positif chez une personne qui est malade. Elle s’exprime en pourcentage. Elle est inversement proportionnelle au nombre de « faux négatifs ». La sensibilité est le concept clef du dépistage.
La spécificité est la probabilité pour un test diagnostic d’être négatif chez une personne qui n’est pas malade. Elle s’exprime en pourcentage. Une spécificité médiocre implique de nombreux « faux positifs ». La spécificité est la clé de la confirmation du diagnostic.
La prévalence de la maladie dénombre le nombre de cas de malades, à un instant donné. Rapportée à la taille de la population, elle s’exprime en pourcentage.
L’incidence dénombre le nombre de nouveaux cas sur une période donnée. Le taux d’incidence est calculé en rapportant l’incidence à la taille de la population considérée, toujours sur une période donnée. Elle s’exprime en nombre de malades par millions d’habitants et par an.
Enfin, la valeur prédictive positive ou négative est la probabilité d’être malade sachant que le test est positif, ou inversement. Elle se déduit de la spécificité et de la sensibilité du test et de la prévalence de la maladie dans la population. C’est évidemment cette notion qui intéresse les praticiens et les autorités sanitaires.
En matière de Covid-19, les choses pourraient être plus compliquées que pour le VIH. Il n’est pas certain que la charge virale soit plus élevée dans les formes les plus graves. Il semblerait que le virus disparaisse dans les sécrétions alors que la maladie pulmonaire s’emballe pour son propre compte…
Certaines maladies ont des signes cliniques « pathognomoniques ». Ces signes suffisent à eux seuls pour un diagnostic de certitude, sans nul besoin d’un test biologique. Sans être forcément très sensibles (il y a beaucoup de faux négatifs), ils sont spécifiques à 100% (pas de faux positifs). Par exemple, le signe de Köplick (sur la muqueuse buccale érythémateuse, présence d’un semis de petites taches blanchâtres, légèrement surélevées, de 2 à 3 mm de diamètre) est pathognomonique de la rougeole. Dans le Covid-19, il n’y a pas de signes cliniques pathognomoniques. Mais certains signes sont quand même très évocateurs, surtout dans le contexte épidémique. Ainsi l’association anosmie/agueusie brutale en l’absence de toute obstruction nasale, maintenant bien décrite, en suggère le diagnostic avec un bon degré de certitude. Sa spécificité est très élevée.
A relire: Quand le drame du Covid se précise: le Syndrome de Détresse Respiratoire Aigu (SDRA)
D’autres signes doivent s’interpréter associés entre eux. On parle alors de « faisceau d’arguments ». Ainsi, au stade de pneumopathie et dans le contexte de la pandémie actuelle, l’aspect du scanner thoracique permet le diagnostic sans avoir recours à des examens biologiques. Les poumons sont marqués de plages denses désorganisées, dites « en verre dépoli », témoin du drame qui se joue dans leur profondeur. Si la sensibilité globale de cet examen est faible en matière de Covid-19 (tous les malades n’ont pas une pneumopathie), elle augmente en cas de pneumopathie avérée. Quant à sa spécificité, elle doit aussi s’entendre en période épidémique : la probabilité que la pneumopathie soit bien due au SARS-CoV-2 et non à un autre facteur est alors très élevée. Dans un contexte donné (épidémie / signes cliniques de pneumopathie), le scanner thoracique a donc une bonne valeur prédictive positive. Par ailleurs, il a en plus une valeur pronostique : il permet d’évaluer la gravité de la maladie et le risque d’évolution vers un SDRA.
Pour les formes modérées, ou lorsque les signes cliniques sont discordants, se pose le problème du « diagnostic différentiel » : on veut s’assurer que la maladie qu’on suspecte n’est pas une autre – la grippe par exemple, ou une infection bactérienne, qui ont tous les signes d’une infection respiratoire haute (fièvre, toux, rhinite, courbatures, asthénie…). C’est ici que les tests biologiques prennent toute leur valeur.
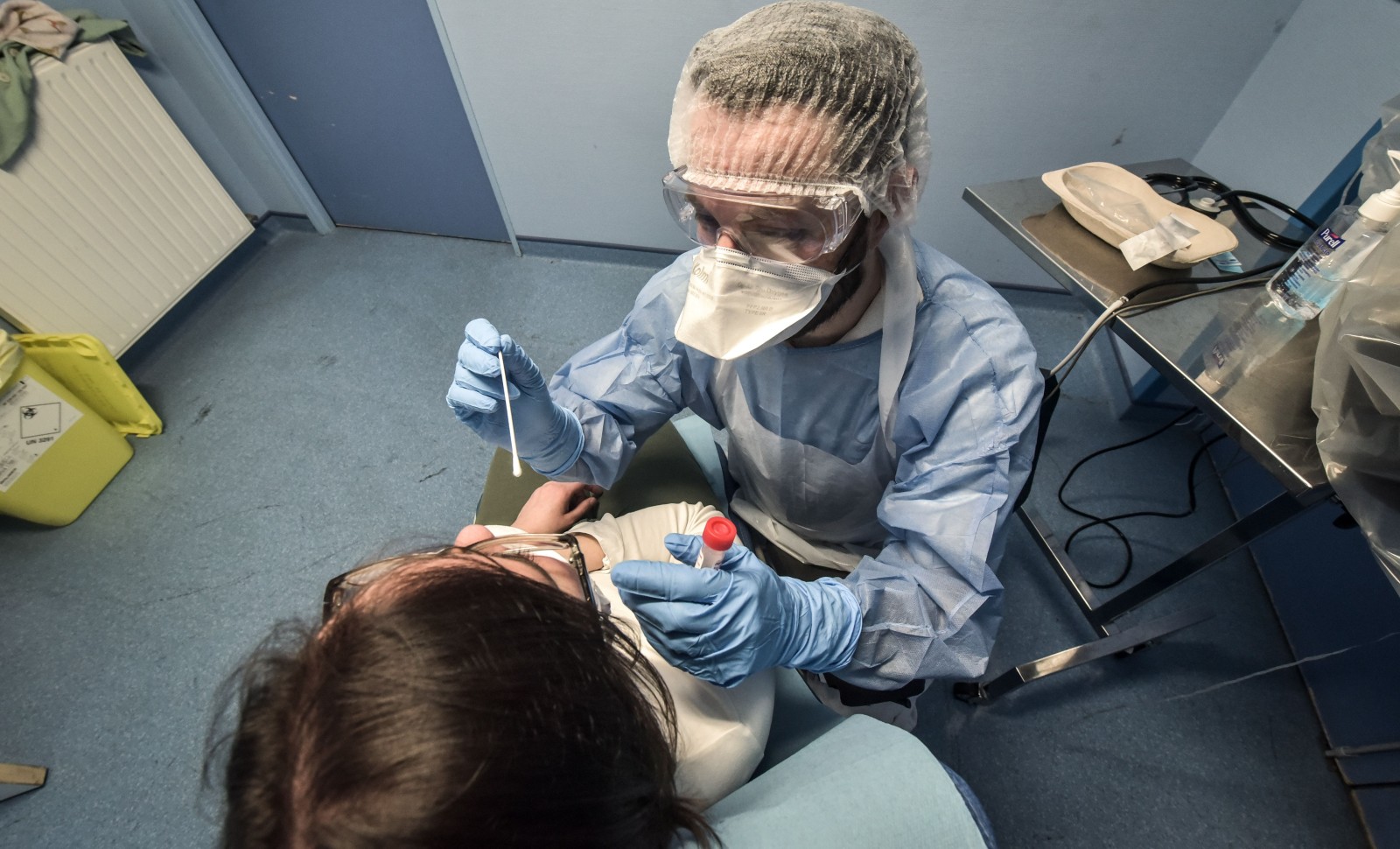
Rapprochez votre nez par ici et restez tranquille
Le test par PCR (polymerase chain reaction) vise à isoler le virus directement chez le malade potentiel. Le plus simple est de prélever des sécrétions là où le virus a des chances de se cacher, au fond des fosses nasales. On utilise pour cela un écouvillon qu’on frotte tout au fond du nez (c’est assez désagréable !). Puis on amplifie des séquences du génome viral grâce à la technique de PCR : une enzyme (la polymérase) duplique des fragments d’ADN ou d’ARN repérés à partir « d’amorces » spécifiques ; cette opération est répétée un grand nombre de fois, en cycles qui se succèdent au gré de transitions de température ; cela aboutit à une augmentation exponentielle du matériel génétique initial ; l’ensemble est automatisable grâce une machine qui révèle la présence du matériel génétique amplifié par fluorescence, et rend les résultats en 1 à 4 heures. Cette technique de biologie moléculaire est très spécifique et, grâce à l’amplification génétique, extrêmement sensible. Il suffit de très peu de matériel génétique, donc de virus, dans le prélèvement pour le mettre en évidence. Il peut cependant y avoir des faux négatifs. En période d’incubation quand le virus ne s’est pas encore massivement reproduit, ou si le prélèvement n’a pas été fait correctement, ces faux négatifs concerneraient presque 30% des cas d’infection finalement avérée. Au stade d’état, une fois que la maladie est cliniquement apparente, le virus envahit toutes les sécrétions, et les faux négatifs deviennent très rares ; le test est alors très sensible. Une fois la maladie guérie, le test se négative, témoignant que le patient n’est plus porteur du virus.
Il existe aussi une PCR dite « quantitative », permettant d’obtenir ce qu’on appelle la « charge virale ». Cette notion est souvent utilisée dans les études thérapeutiques comme critère de jugement intermédiaire : plutôt que d’attendre d’être sûr que le malade va mieux cliniquement, on mesure qu’il porte moins de virus. Ainsi l’étude publiée par le Pr Raoult inférait l’efficacité de l’hydroxychloroquine dans le Covid-19 depuis une baisse de la charge virale mesurée par PCR quantitative. En vérité, ce n’est pas encore la guérison de la maladie, mais cela peut être corrélé à une évolution clinique favorable – c’est le cas dans l’infection VIH, où les malades traités par trithérapie sont suivis par des PCR quantitatives permettant d’établir leur charge virale. En matière de Covid-19, les choses pourraient être plus compliquées. Il n’est pas certain que la charge virale soit plus élevée dans les formes les plus graves. Ainsi on rapporte de plus en plus de patients dont la PCR est positive au début de leur maladie (au stade d’infection respiratoire « haute »), puis dont la PCR se négative au moment où ils développent un SDRA (stade de l’infection respiratoire « basse »). Il semblerait que le virus disparaisse dans les sécrétions alors que la maladie pulmonaire s’emballe pour son propre compte. Cette constatation donne des arguments à la thèse qui décrit le SDRA comme une « surréaction inflammatoire » qui détruit à la fois le virus et les cellules pulmonaires qui en sont porteuses.
Résumons ce que nous avons appris sur le test par PCR : il permet un diagnostic « en temps réel » du portage du virus dans le milieu biologique testé, en l’occurrence les sécrétions nasales, et éventuellement de sa quantité, la « charge virale ». C’est un test spécifique mais sensible seulement au moment précis du portage viral dans le milieu étudié. Sa valeur prédictive positive suppose donc une « fenêtre temporelle » assez courte. La positivité du test étant directement liée à la présence du virus dans les sécrétions, elle est aussi probablement corrélée au caractère contagieux du patient.
Tendez le bras et serrez fort le poing
Deuxième méthode biologique en matière de diagnostic virologique, la sérologie sanguine. Il s’agit ici d’un diagnostic indirect de l’infection, puisqu’on cherche dans le sang du patient des anticorps spécifiquement dirigés contre le virus qu’il a rencontré. Soit des IgM, qui apparaissent après environ huit jours et qui disparaissent au bout de quelques semaines ; soit des IgG, qui apparaissent au bout de deux à trois semaines et persistent plusieurs mois, voire plusieurs années. Une prise de sang est nécessaire, dont les résultats sont obtenus en quelques heures. Le diagnostic sérologique est très spécifique, mais il n’est sensible qu’a posteriori. La positivité de la sérologie (du moins de la sérologie IgG, qui est probablement celle qui sera développée en matière de Covid-19) permet en fait de diagnostiquer les personnes qui sont guéries, et donc sans doute immunisées contre le virus. Il faut ici insister sur le « sans doute ». En effet la présence d’anticorps dirigés contre le virus ne veut pas dire automatiquement qu’ils sont protecteurs contre la maladie. Dans le cas du VIH, par exemple, la sérologie positive ne signifie en rien que le porteur du virus n’est pas malade – bien au contraire. Il est vrai que le VIH infecte spécifiquement les lymphocytes T, c’est-à-dire des cellules de l’immunité, ce qui lui confère une virulence très particulière. Dans le cas du Covid-19, qui est un virus dirigé contre les cellules des voies respiratoires, on espère quand même que la rencontre avec le virus conférera une immunité, c’est-à-dire une protection, contre la réinfection. Ou au moins une protection contre le développement de formes graves de la maladie en cas de réinfection.
A relire: C’est quoi exactement ce virus qui fait peur à tout le monde?
La sérologie SARS-CoV-2 n’est pas encore tout à fait au point. Elle fait l’objet d’un intense effort de recherche et développement, et sera sans doute disponible sous une forme industrielle d’ici quelques semaines. Certains laboratoires envisagent même de miniaturiser le prélèvement et le test lui-même. À partir d’une goutte de sang prélevée au bout du doigt et déposée sur une bandelette réactive (comme celle que les diabétiques utilisent pour mesurer leur glycémie), chacun pourrait obtenir son statut sérologique, chez soi, immédiatement !
Comme on le voit, ces différentes méthodes diagnostiques ont des domaines d’application et des intérêts différents.
Hors de tout signe infectieux (incubation ou porteurs sains) ou au stade de signes très modérés, le dépistage par test PCR vise à découvrir des malades qui s’ignorent. Malheureusement, il y a alors beaucoup de faux négatifs ! Le test sert donc surtout s’il est positif. Par exemple, pour décider d’une mise en quarantaine. Comme la positivité du test est bien corrélée à la contagiosité, cela a du sens pour diminuer la diffusion du virus. Ce dépistage pourrait être proposé aux individus en contact avec des personnes fragiles : personnel des EHPAD, etc. En cas de positivité, le professionnel doit s’arrêter de travailler pour ne pas risquer de contaminer la structure dans laquelle il intervient. Problème : la situation est évolutive d’un jour à l’autre. Ce n’est pas parce qu’on est testé négatif le lundi qu’on ne sera pas contaminé (et contaminant) le mardi. Faudrait-il faire un dépistage quotidien des professionnels des secteurs les plus sensibles ? Cela reviendrait à multiplier les tests, sur le long cours… Pas sûr qu’on en ait les moyens matériels.
Chaque méthode a son intérêt
Au stade d’état, c’est-à-dire quand le patient a des signes très évocateurs de Covid-19, en plein contexte épidémique, c’est-à-dire avec une haute prévalence de la maladie, le scanner thoracique et le test PCR aboutissent au diagnostic avec d’excellentes valeurs prédictives positive et négative. L’avantage du scanner est qu’il donne en plus une indication pronostique (est-ce que la maladie est grave ?). L’avantage du test PCR est la certitude virologique. Il permet donc d’apporter au patient une réponse adaptée (surveillance à domicile, hospitalisation dans un secteur covid+ ou covid–, etc. ) et, on l’espère, de l’inclure dans un protocole thérapeutique.
Quand le malade évolue vers la guérison, le test PCR se négative. Cela veut dire que le patient n’est plus contagieux. Intéressant en sortie de confinement pour remettre au travail des personnes guéries? Peut-être avec une « attestation de guérison », qui permettrait de circuler normalement ?
Après la maladie, donc a posteriori, seule la sérologie reste intéressante. Elle permet de savoir qui a rencontré le virus (sérologie positive) et qui est resté « vierge » (sérologie négative). Pratiquée à grande échelle, d’ici quelques semaines, elle permettrait aussi de mesurer l’immunité acquise dans la population vis-à-vis du SARS-CoV-2. Cela identifierait qui est protégé et qui ne l’est pas. Là encore, une « attestation d’immunité » pourrait permettre une sortie de confinement différenciée selon le statut réel des personnes.
On le voit, le sujet des tests biologiques a des implications hautement stratégiques. Les décisions en matière de santé publique sont complexes et lourdes de responsabilité. Elles doivent s’entendre en fonction de la question posée. Que veut-on faire exactement, avec quelles personnes, à quelle échelle et pour quelles implications pratiques ? Diagnostiquer la maladie au stade d’état pour mieux soigner les malades, en fonction de la gravité de leur pathologie ? Dépister les malades en période d’incubation pour anticiper leur évolution ? Identifier les porteurs sains pour les mettre en quarantaine ? Distinguer les personnes immunisées pour les remettre dans le circuit social et professionnel ? Calculer la prévalence réelle de la maladie pour connaître sa rapidité de propagation ? Mieux connaître le statut viral et sérologique d’une population, qu’elle soit malade ou apparemment saine, pour conduire des travaux scientifiques valables et validés ?
Le but de cette série d’articles étant d’apporter une information scientifique fiable et non de nourrir la polémique, nous ne prendrons pas partie sur la stratégie politique qui s’impose. Le sujet d’aujourd’hui était déjà si compliqué qu’il a fallu nous mettre à trois pour élaborer ce texte ! Cher Lecteur, nous espérons qu’il aura clarifié tes idées et qu’il donnera lieu, sur le forum, à des échanges argumentés plutôt qu’à des imprécations fondées sur la seule impulsivité !
Causeur ne vit que par ses lecteurs, c’est la seule garantie de son indépendance.
Pour nous soutenir, achetez Causeur en kiosque ou abonnez-vous !